胆嚢炎と胆管炎は、一度は見たことがある、またはこれからの医師人生で遭遇することのある疾患です。
コモンな疾患ですが、みなさんは”胆嚢炎”と”胆管炎”を区別していますか?
胆管炎・胆嚢炎で入院になった患者です
胆嚢炎と胆嚢炎を同時に起こしている患者です
なんて発表をよく耳にしますが、胆嚢炎と胆管炎は名前は似ていますが、臨床症状や治療法は全然違うんです。
胆嚢炎も胆管炎も多くの場合には石がその原因になっています。
そして胆道系疾患といえば、黄疸とすぐに直結する方もいるのではないでしょうか?
胆管も胆嚢も炎症で同じようなもんだろと思っている方も多いかもしれませんが、胆管炎と胆嚢炎ではその治療法も全く異なります。
今回はその違いについて説明したいと思います。
胆嚢炎+黄疸
絶対にありえません!
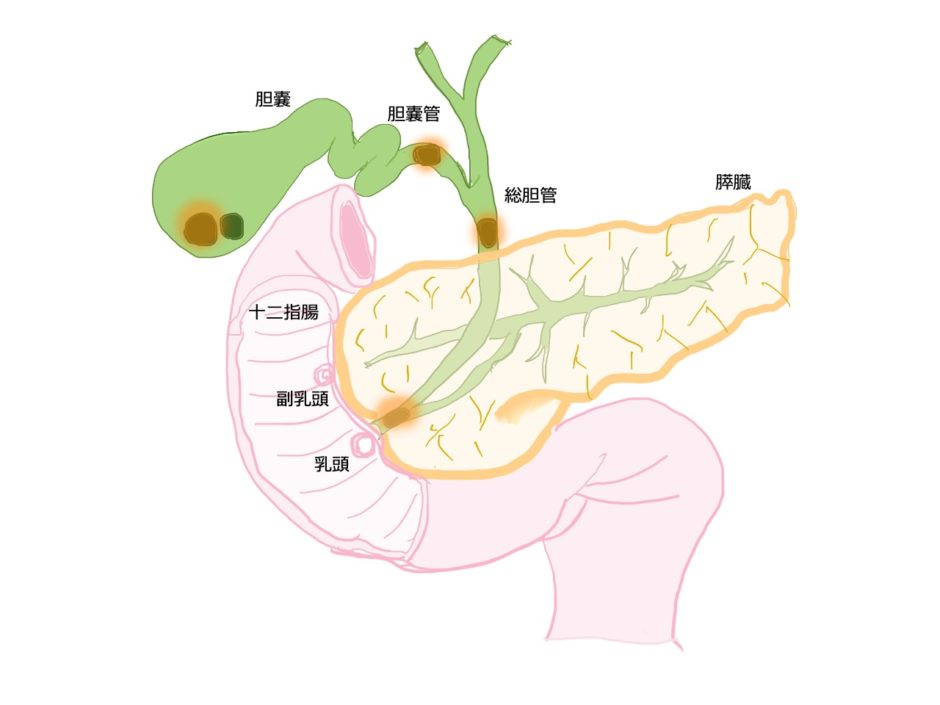
胆道系の模式図です。手書きなので、あまり綺麗にはかけていませんが、胆嚢・総胆管などの位置関係を見てください。
胆嚢炎になるのは下の図のように胆嚢管に石が詰まって、とれなくなった時です。
では、黄疸はどのような時におきますか?正確には閉塞性黄疸と言いますが、下の図のように総胆管が詰まった時です。
するどい人は分かったかもしれませんが、この総胆管の石は通常は胆嚢の中の石が胆嚢管を通って落ちてきたものです。
胆嚢炎になっている人は胆嚢管に石が詰まっているので、他の石が総胆管に落ちようにも、道はとざされているわけです。つまり、胆嚢炎と黄疸は起こりえないのです。
さらに付け加えて言えば、総胆管の乳頭部分に石が詰まれば、膵炎を起こすことになります。
しかし、これも胆嚢炎で胆嚢管が詰まっている時に、石が胆嚢から落ちてくることはないわけです。
まとめると
胆嚢炎と総胆管結石は起こりえない!
胆嚢炎と膵炎は起こりえない!
ということになります。
絶対は絶対にない!
そんなことを言っても世の中には「絶対」なんてことはほとんどありません。胆嚢炎と黄疸も理論的には上で述べた通りですが、何事にも例外ってものはありますよね。
その例外だけ覚えればいいわけです。
- 前々からある総胆管結石
- Mirizzi症候群
- 敗血症
これだけです。Mirizzi症候群は見る機会も少ないと思います。
特に大切なのは、最後にあげた敗血症です。
敗血症で黄疸??
となる方もいるかもしれませんが、敗血症では全身の臓器にダメージを与えます。
肝臓へのダメージは黄疸や肝酵素(AST, ALT)の上昇として、血液検査ではわかります。
敗血症に伴う黄疸は、鑑別から外されてしまう印象がありますが、敗血症に伴うものであれば、それだけ重症だということなので、気をつけましょう。
右季肋部痛で黄疸の人を見たらどうするのか?
理論だけではなかなか実践は難しいのは世の常なので、実際に考えてみましょう。最近ではガイドラインで対応をまとめてくれているので、見てみましょう。
胆管炎の診断基準(Tokyo guideline 20181)
- 全身性の炎症所見
- 発熱もしくは悪寒
- 血液検査での炎症反応上昇
- 胆汁うっ滞(胆汁の流れが悪くなっている)
- 黄疸
- 血液検査での肝機能異常
- 画像所見
- 胆道拡張
- 原因となりえる画像の所見(狭窄や結石、ステントの留置など)
これらが、診断基準としてあげられています。詳しい中身について興味のある方は元の論文も参照してください。
診察と治療においては、詳しい中身は覚えておく必要はありません。こららの基準から得られる患者像のイメージを持っておくことが、大事なのです。
そして気づいた方もいるかもしれません。
「あれ?右季肋部痛がない」(右上腹部の肋骨下の痛み)
そうなんです。
診断基準から腹痛はガイドラインの改定で消えてしまいました。
腹痛がなくても、胆管炎を疑えってことですね。
もちろん、これに加えて右季肋部痛があれば、疑いは強くなります。
胆嚢炎の診断基準(Tokyo guideline 20182)
それでは今度は胆嚢炎を見てみましょう。少し内容はわかりやすくまとめています。
- 全身性の炎症
- 発熱
- 血液検査での炎症反応の上昇
- 局所の炎症所見
- マーフィー兆候
- 血液検査での肝機能異常
- 胆嚢炎に特徴的な画像所見
といった具合です。
なんだか、余計にややこしくなりそうですね。しかも、胆嚢炎に特徴的な画像所見とか言われても、判断できないですよね。
ざっくりとしたイメージでいうと
胆嚢炎はお腹の痛い病気
胆管炎はぶるぶる震える病気
だってことです。
いうまでもなく、血液検査や画像検査で診断基準に当てはまるものを検索することは必要です。
最初に述べたように”胆管炎なのか?胆嚢炎なのか?”のような状況になった場合にやってはいけないことは
「この患者は胆嚢炎と胆管炎を同時に起こしたんだな」と適当なことを言ってしまうことです。これも最初に述べたように、胆嚢炎と胆管炎ではその治療法がちがいます。
もし診断を間違えたとしても、治療方針を決定するためには、自分がまずどちらを強く疑うのかを決めないことにはどっちつかずの治療になってしまいます。
今回は詳しい治療法については触れませんが、胆嚢炎と胆管炎が同時におこらないということと、区別するポイントは伝わりましたでしょうか?
また機会があれば、治療についても触れてみたいと思います。
<参考>
-
Kiriyama S, Kozaka K, Takada T, Strasberg SM, Pitt HA, Gabata T, Hata J, et al. Tokyo Guidelines 2018: diagnostic criteria and severity grading of acute cholangitis (with videos). J. Hepatobiliary Pancreat. Sci. 2018;25(1):17-30.
-
Yokoe M, Hata J, Takada T, Strasberg SM, Asbun HJ, Wakabayashi G, Kozaka K, et al. Tokyo Guidelines 2018: diagnostic criteria and severity grading of acute cholecystitis (with videos). J. Hepatobiliary Pancreat. Sci. Jan 2018;25(1):41-54.